インスリンとは
 インスリンは、血糖値を下げる唯一のホルモンであり、膵臓という臓器で作られます。
インスリンは、血糖値を下げる唯一のホルモンであり、膵臓という臓器で作られます。
「インスリンが血糖値を下げる」仕組みは以下の通りです。
- 食事によって摂取した炭水化物(糖質)は消化作用によってブドウ糖となり、小腸で吸収されます。
- 吸収されたブドウ糖は血液中に移動しますが、この血液中のブドウ糖を「血糖」と言います。
- 血液中のブドウ糖(血糖)はインスリンの働きによって今度は筋肉や肝臓などの組織に移動しますが、これが「血糖値が下がる」ということです。組織に取り込まれたブドウ糖はエネルギーとして利用されたり、グリコーゲンというものに形を変えて必要な時にすぐ利用できるように蓄えられます。
インスリン療法はどのような場合に必要?
糖尿病とは、インスリンの作用が十分でないためにブドウ糖が筋肉や肝臓へ移動せず、血糖値が高いままになっている状態です。この「インスリンの作用が十分でない」理由としては大別すると以下の2つに分かれます。
- インスリンの分泌量が少ない(インスリン依存状態といいます)
- インスリンが効きにくくなっている(インスリン抵抗性、あるいは糖毒性と言います)
①の場合はインスリンが必須です。
②の場合は必ずしもインスリン療法が必要とは限りませんが、糖毒性で疲弊してしまった膵臓の機能を回復させることを目的として一時的にインスリン療法を行うべき場合があります。
また妊娠中は胎盤から作られるホルモンがインスリンの効果を悪くする作用があるために血糖値が高くなりやすい状態となります(検査で糖代謝異常が認められた場合を「妊娠糖尿病」といいます)。食事療法だけでは目標の血糖値まで下がらない場合においては、インスリン療法が必要となります。
インスリン療法が必要となるケース
- 【1型糖尿病】(インスリン依存性であるため)
- 糖尿病合併の妊娠、【妊娠糖尿病】(厳格な血糖コントロールが必要)
- 内服薬のみで血糖コントロールの維持が難しくなった【2型糖尿病】
- 空腹時血糖250mg/dL以上、随時血糖350mg/dLなどの著明な高血糖が見られる場合
- 高血糖による昏睡などにより、緊急で血糖値を下げる必要がある場合
- 全身麻酔下を要する大きな手術を受けるとき
- ステロイド治療中に糖尿病が出現し悪化した場合(【ステロイド糖尿病】といいます)
インスリン分泌の評価方法の一例
CPR index=空腹時血中Cペプタイド×100÷空腹時血糖
| CPR index>1.2 | インスリン以外の治療でも血糖コントロール可能 |
|---|---|
| 1.2>CPR index>0.9 | インスリン治療が望ましいが、他の治療でも可 |
| 0.9>CPR index | インスリン治療が必要 |
インスリン製剤の種類
インスリン製剤は昔に比べて格段に進歩しており現在は複数の種類の製品が存在します。
現在のインスリン注射に使用する針は非常に細く、痛みもほとんどありません。
インスリン療法の原則は、健康な人のインスリン分泌パターン(下図)をできる限り忠実に真似ることにあります。生理的なインスリン分泌は、ほぼ1日中一定量が分泌される「基礎分泌」と食事などの血糖値の上昇に応じて多量に分泌される「追加分泌」があります。インスリン療法の基本はこの基礎分泌と追加分泌を補充すべく行われます。
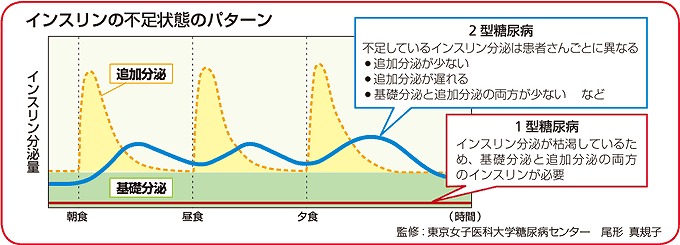 ノボ ノルディスク社 糖尿病サイトより抜粋
ノボ ノルディスク社 糖尿病サイトより抜粋
インスリンは効果の速さや持続する時間によって主に「超速効型」「速効型」「中間型」「持効型」に分けられます。現在は『基礎分泌を補うものとして持効型インスリン』、『追加分泌を補うものとして超速効型インスリン』を用いる方法が主流となっています。配合溶解インスリンという、超速効型インスリンと持効型(中間型)インスリンが一定の比率で混ざっているインスリンも存在します。
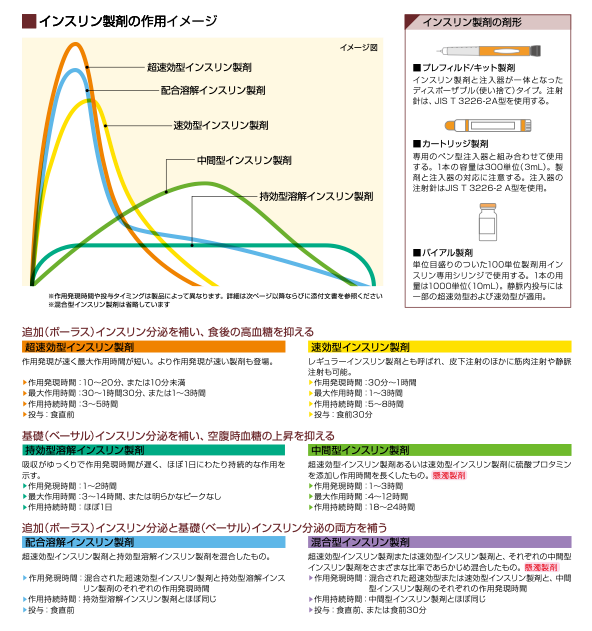 糖尿病リソースガイド インスリン製剤早見表2022-2023より抜粋
糖尿病リソースガイド インスリン製剤早見表2022-2023より抜粋
血糖測定
糖尿病治療で、インスリンを使用されている方の場合、病院での血糖値やHbA1c値の測定以外に、自宅での血糖値の自己測定が必要となります。普段の血糖値の推移を確認することでインスリンの必要量を調整することが出来ます。
自己血糖測定:SMBG
従来から用いられている基本となる血糖測定方法です。指の腹の部分を専用の針で穿刺し、血液を絞りだしセンサーに吸わせることで血糖値を測定します。1日に3〜5回程度血糖測定を行ないます。指先の穿刺時に若干の痛みを伴う可能性があります。
最新の血糖測定
間欠スキャン式持続血糖測定器:FGM(フリースタイルリブレ)
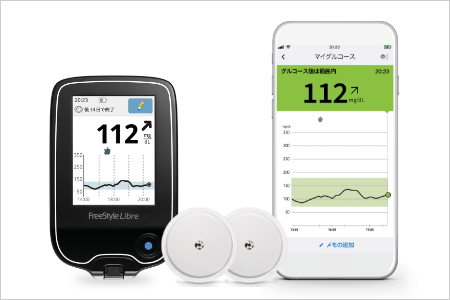 「フリースタイルリブレ」という機器を用いることで、腕に貼り付けたパッチに機械をかざすだけ(非接触)で、血液を採らなくても血糖値をリアルタイムで測定することが可能です。指に貼りを指す必要がないため痛みが全くなく、服の上からでも何度でも血糖値を測ることが出来ます。表示されるのは現在の血糖値(数値)と過去数時間の血糖値の変化(グラフ)です。もし血糖値が「70」mg/dLと表示されても、現在下がっている途中なのか、上がっている途中なのかが分かりますので、すぐに何か食べる必要があるのかが分かります。センサーの寿命は2週間、15分おきに血糖値が記憶され2週間分の動きもわかります。センサーは貼り付けたまま入浴も水泳も可能です。ただ、保険適応対象となる方が限定されており、保険適応は【1型糖尿病でも2型糖尿病でもインスリンを1日4回自己注射(またはその後に1日2回の混合型インスリンを自己注射)を行っている】ことが条件となります。リブレは正確には測定しているのは血糖値ではなく、皮膚の組織間液のブドウ糖濃度を1分に1回測定して血糖値に変換して表示しています。しかし下記のCGMより正確と考えられるため血糖自己測定による補正(指先に針を刺しての血糖測定)を必要としません。
「フリースタイルリブレ」という機器を用いることで、腕に貼り付けたパッチに機械をかざすだけ(非接触)で、血液を採らなくても血糖値をリアルタイムで測定することが可能です。指に貼りを指す必要がないため痛みが全くなく、服の上からでも何度でも血糖値を測ることが出来ます。表示されるのは現在の血糖値(数値)と過去数時間の血糖値の変化(グラフ)です。もし血糖値が「70」mg/dLと表示されても、現在下がっている途中なのか、上がっている途中なのかが分かりますので、すぐに何か食べる必要があるのかが分かります。センサーの寿命は2週間、15分おきに血糖値が記憶され2週間分の動きもわかります。センサーは貼り付けたまま入浴も水泳も可能です。ただ、保険適応対象となる方が限定されており、保険適応は【1型糖尿病でも2型糖尿病でもインスリンを1日4回自己注射(またはその後に1日2回の混合型インスリンを自己注射)を行っている】ことが条件となります。リブレは正確には測定しているのは血糖値ではなく、皮膚の組織間液のブドウ糖濃度を1分に1回測定して血糖値に変換して表示しています。しかし下記のCGMより正確と考えられるため血糖自己測定による補正(指先に針を刺しての血糖測定)を必要としません。
※2020年よりリブレはスマートフォン(iPhoneやAndroid)での血糖値スキャンに対応しており、必ずしもリブレ本体を持ち歩く必要性がなくなりました。専用アプリはアップルストアやGoogle Playより無料ダウンロード出来ます。センサーはこれまでと同様ですが、より少ない測定誤差で血糖値を表示出来るようになりました(ただし、おサイフケータイ機能がついたスマートフォンが必要となります)。
持続的血糖モニタリング:CGM
「ガーディアンコネクト」「デクスコムG4」といった新しい検査機器を用いて、血糖値を測定出来る小さなセンサーをお腹に貼り付け、1週間の血糖値を5分に1回自動的に記録し続けます。センサーは貼り付けたまま入浴も可能です。センサーを外した後にパソコンに接続すると、血糖値の変化を1週間分グラフで見ることが出来ます。これまで気づかない間に起こっていた低血糖や、意外な時間に高血糖になっていることが分かり、内服薬やインスリン量をより適切に変更でき、血糖コントロールを良くするきっかけとなります。ただし、CGMは皮膚の組織間液の電気抵抗を測定しこれを血糖値に変換して表示していますので、補正のための血糖自己測定(指先に針を刺しての血糖測定)が必要です。
インスリン注射の方法
ペン型インスリン
もっとも普及しているインスリン注射の方法になります。
注射する部位
吸収が一番良いお腹に打つことが多いです、その他に上腕部の外側、おしり、ふとももの外側などが適しています。医師の指示に従って打つようにしましょう。
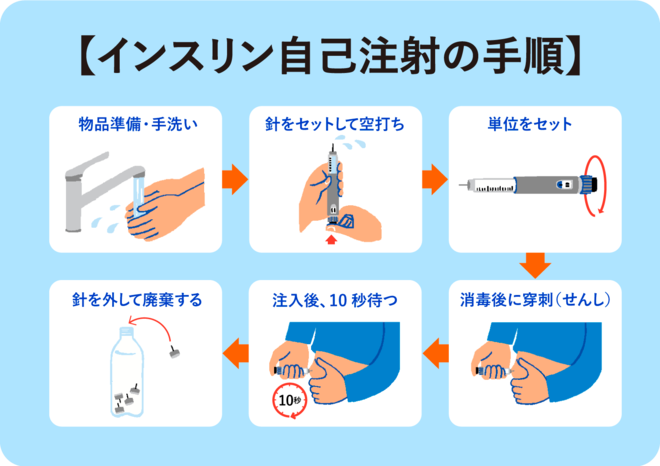
自己注射の流れ
注射の流れは以下になります。
- 物品準備・手洗いします。
- 針をセットして空打ちして、針先まで薬液を満たします。
- ダイヤルを回転させて単位をセットします。
- 注射する部位を消毒して、注射する部位をつまんで注射します。
- ダイヤルがゼロになるまでしっかり注入します。
- 針をキャップで被せて取り外します。
※インスリン療法を開始する際、患者様に丁寧に説明いたしますのでご安心ください。
 LIFULL介護 糖尿病のインスリン注射器の使い方より抜粋
LIFULL介護 糖尿病のインスリン注射器の使い方より抜粋
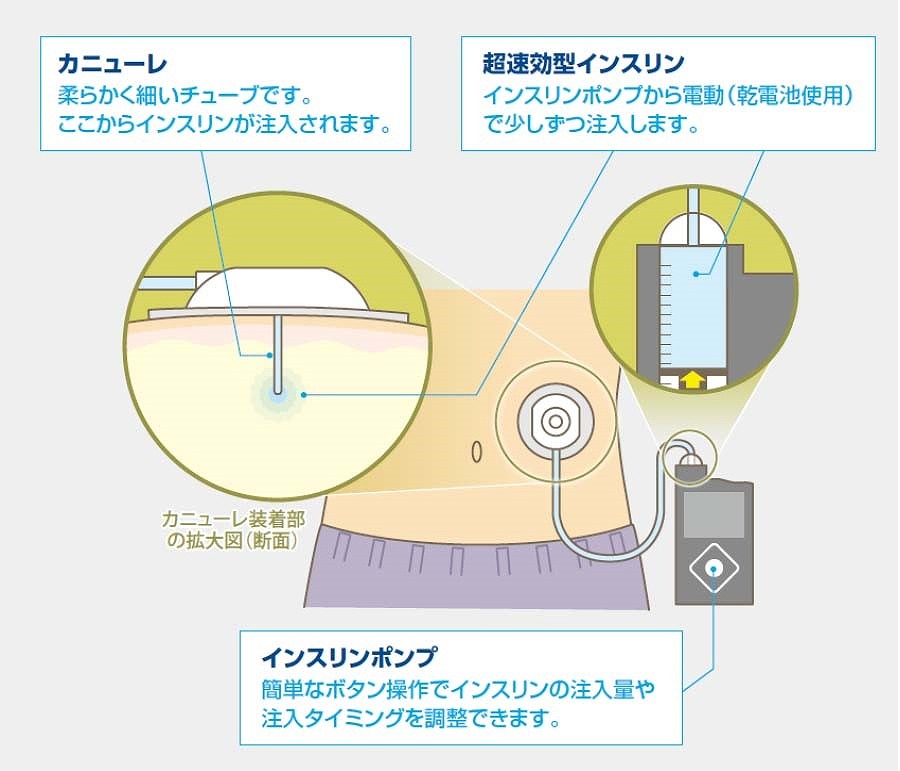
インスリンポンプ療法(CSII)
小型の携帯型ポンプを用いてインスリンを少量ずつ持続的に注入し続ける方法です。最新のインスリンポンプ療法では血糖値を持続的にリアルタイムでモニタリングしながら【持続的血糖モニタリング:CGM】、低血糖が起きると予想される場合に自動的にインスリン注入を中止し、低血糖のリスクを脱したら自動的にインスリン注入を再開する機能を持ったものも登場しています(SAP療法)。ただし保険適応ではあるものの、対象が限られること、費用が高額であること、カニューレの差し替えやインスリンポンプ本体のインスリンの充填などは2〜3日に1回程度の頻度で交換が必要であり、患者様ご自身で行って頂く必要があります。
※インスリンポンプ療法の当クリニックでの導入は現在準備中です。
(現在は提携医療機関に導入を依頼しています)
 メドトロニック社 インスリンポンプ療法 はじめてガイドより抜粋
メドトロニック社 インスリンポンプ療法 はじめてガイドより抜粋
インスリンポンプ療法のよい適応
- 高血糖と低血糖を繰り返すなど、血糖コントロールが不安定な場合
- 暁(あかつき)現象[後述]が顕著な場合
- 無自覚低血糖が頻回に起こる場合
- ライフスタイルに変化が多い(シフトワーク、出張が多いなど)場合
- 妊娠中もしくは妊娠前血糖コントロール
- 小児(食べムラがある)の場合
- 必要インスリン量が少ない場合(20U/日以下など)
- 経管栄養など一定の速度で糖分が注入されている場合
また、1 日中カニューレを皮膚に装着し、ポンプ本体を帯同することに抵抗感が少なく、機器の操作ができる方が対象となります。
CSIIの利点
患者さんの生活に合わせて基礎インスリン量を時間で調節できる
基礎インスリンの必要量は、1日のうちでも時間により変動しています。特に明け方に血糖値上昇する暁現象に基礎インスリンを合わせることは、通常の頻回注射法では難しいのが現状です。しかし、インスリンポンプでは、あらかじめ必要なインスリン量や注入速度を時間により設定できるので、明け方の血糖値上昇も抑えることができます。また、患者さんの血糖コントロール状態や、ライフスタイルに合わせて、注入するインスリン量や速度を細かく設定できるので、良好な血糖コントロールが可能となります。
追加インスリン量が細かく調節でき、食事に合わせて注入方法も選択できる
食事の量や内容に合わせて、追加インスリン量や注入速度を調節できます。すぐに血糖値が上がらない食事にも対応可能です。また、ボタン一つで一定量のインスリン注入が可能です。
針を刺す回数が減る
ペン型注入器によるインスリン注射では、1日数回針を皮下に刺しますが、CSIIでは留置するカニューレの交換は、2~3日に1度となります。
CSIIの注意点
カニューレの装着
装着部位の違和感や感染のリスク、装着部が外れたりカニューレの先端が抜けたりすることがあります。またカニューレ穿刺時に出血することもあります。
チューブのトラブル
ポンプから皮膚のカニューレまではプラスティックのチューブでつながっていますので、このチューブをひっかけたり、絡まったり、閉塞してしまうこともあります。
器機のトラブル
インスリンポンプは器機ですので、不調でうまく動かなることも考えられます。多くのトラブルは、アラートが出て使用者に知らせることになっていますので、ポンプの調子の悪い時はアラートの内容を見て対応するか、よくわからない場合はメーカーのコールセンターなどに相談する必要があります。トラブルに備えて、ペン型のインスリン注入器は必ず携帯するようにします。
インスリンポンプと持続糖濃度測定機能を組み合わせたSAP療法
近年、連続的に皮下組織の間質液中の糖濃度を測定する持続糖濃度測定(CGM)が可能となりました。間質液中の糖濃度は、10-15分程度血糖値よりも遅く動きます。しかし、血糖値と連動するため血糖値の変動をとらえることができます。たとえば、夜間帯や日中の仕事や勉強中など、血糖自己測定ができない時間帯の血糖値の変動をリアルタイムに、あるいは後から知ることが可能です。このCGMを搭載したインスリンポンプ(SAP)療法では、高血糖や低血糖を知らせる機能も付いているため、血糖日内変動に合わせたリアルタイムの対応や、低血糖の予防などきめ細かい血糖コントロールが可能です。
最近では、インスリンポンプ本体を皮膚に装着し、リモコンでポンプを操作する送液チューブのない新しいパッチ式インスリンポンプも使用できるようになりました。
多くの種類のインスリンや、様々なデバイスの使用が可能となり、ライフスタイルや使用者の望に合わせた血糖コントロールを実現できる時代となりました。それぞれの治療法のメリット、デメリットをよく知った上で、患者さんお一人ずつに合ったインスリン療法を実現してほしいと思います。
ノボ ノルディスク社 糖尿病サイトより引用
インスリン療法の誤解
インスリン療法は「糖尿病治療の最終手段」ではありません
自己注射が必要と聞くと重症ではないか?と思ってしまう方もいると思いますがそんなことはありません。インスリンは最後の手段ではなく、必要な時に使うことで合併症を予防したり、進行を抑制したりといった効果が期待できます。また、膵臓の疲労回復にもつながるので、結果的に膵臓のインスリン分泌機能を守ります。
インスリン注射の「痛み」について
インスリン注射で用いられる針は採血で用いられる注射針よりも細くなっています。痛みは個人差がありますが、ほとんどの方がさほど強い痛みを感じることなく行えております。
インスリン注射を生涯継続する場合、やめられる可能性のある場合
1型糖尿病の場合、インスリンを分泌するβ細胞が破壊され、インスリンがほとんどでなくなるので、基本的には一生涯継続していくことになります。一方、2型糖尿病の場合は、β細胞が疲弊して出にくくなったり、十分に作用しなくなっている状態なので、元の状態に戻れば注射を中止するケースがあります。
インスリン療法の副作用について
インスリン両方の副作用で一番気を付けないといけないのは低血糖です。正常範囲を超えた低血糖状態になると様々な症状が出て、悪化すると死に至ることもあります。
インスリン注射や薬で低血糖を起こす可能性がある場合は医師が事前に適切な対応をお伝えしています。
低血糖の症状
- 初期症状:空腹感、だるさ、冷や汗、悪心など
- 中期症状;強い脱力、集中力の低下、言葉が出ない、躁鬱など
- 後期症状:意識障害、痙攣など
ブドウ糖などを携帯していると安心です
上記のような症状を感じた場合、ブドウ糖10g摂取しましょう。他に砂糖の場合は20g、糖分を含む清涼飲料水を200~350ml摂るようにします。15分経過しても回復しない場合は再度摂取するようにしましょう。
医師と相談し、インスリンの量、投与回数を調整しましょう
症状を感じた場合はブドウ糖の摂取以外に、都度医師に相談してインスリンの量、投薬回数を調整するようにしましょう。
インスリン注射は自身で打つので「痛い」「大変な治療」というイメージを持たれることが多いですが、実際はそのようなことはありません。もちろん治療なので負担が生じることもありますが、医師の指示通りにすることでQOLを維持しつつ、治療に取り組んで頂くことが可能です。インスリン注射を適切に行うことで血糖の調整やインスリン分泌機能の回復も期待できます。合併症の発症や進行とは長い時間向き合い続ける必要があります。インスリン治療を適切に行って少しでも改善するようにしましょう。








