糖尿病とは
 糖尿病とは何らかの原因でブドウ糖(血糖)を上手に細胞に取り込めなくなり、血液中のブドウ糖が増えて高血糖となる慢性疾患です。糖尿病は「尿に糖が出る病気」と書きますが、実際には糖尿病は血液中のブドウ糖濃度が上昇することで尿に糖が出てきます。実際には血糖値が160〜180mg/ dLで尿糖が出現します。そして糖尿病の診断には必ず血糖値を測定する必要があります。糖尿病を放置していると気づかないうちに血管を傷つけます。特に細い血管(毛細血管)に比較的早期に障害が起きやすいとされており、毛細血管が集中している腎臓、眼、手足に現れる障害の『糖尿病性腎症』『糖尿病性網膜症』『糖尿病性神経障害』は糖尿病の三大合併症です。また、糖尿病は太い血管にも影響を与えます。糖尿病による動脈硬化が進行すると脳や心臓の血管が狭くなり、将来的な『脳卒中』『心筋梗塞』を引き起こす可能性が高くなります。これらの血管合併症の結果として、人工透析・失明・足先の壊死による切断に至ることもあり、いずれをとっても生命の危険や生活の質の大幅な低下につながる合併症であるため早期の適切な治療介入が不可欠です。また、近年になって健康診断の検査ではグレーゾーンとして見逃されてしまう「かくれ糖尿病」も、合併症の発症や進行リスクが高いと指摘されています。健康診断の結果に不安がある場合には食後高血糖やブドウ糖負荷試験などの専門的な検査を受けることをお勧めしています。
糖尿病とは何らかの原因でブドウ糖(血糖)を上手に細胞に取り込めなくなり、血液中のブドウ糖が増えて高血糖となる慢性疾患です。糖尿病は「尿に糖が出る病気」と書きますが、実際には糖尿病は血液中のブドウ糖濃度が上昇することで尿に糖が出てきます。実際には血糖値が160〜180mg/ dLで尿糖が出現します。そして糖尿病の診断には必ず血糖値を測定する必要があります。糖尿病を放置していると気づかないうちに血管を傷つけます。特に細い血管(毛細血管)に比較的早期に障害が起きやすいとされており、毛細血管が集中している腎臓、眼、手足に現れる障害の『糖尿病性腎症』『糖尿病性網膜症』『糖尿病性神経障害』は糖尿病の三大合併症です。また、糖尿病は太い血管にも影響を与えます。糖尿病による動脈硬化が進行すると脳や心臓の血管が狭くなり、将来的な『脳卒中』『心筋梗塞』を引き起こす可能性が高くなります。これらの血管合併症の結果として、人工透析・失明・足先の壊死による切断に至ることもあり、いずれをとっても生命の危険や生活の質の大幅な低下につながる合併症であるため早期の適切な治療介入が不可欠です。また、近年になって健康診断の検査ではグレーゾーンとして見逃されてしまう「かくれ糖尿病」も、合併症の発症や進行リスクが高いと指摘されています。健康診断の結果に不安がある場合には食後高血糖やブドウ糖負荷試験などの専門的な検査を受けることをお勧めしています。
糖尿病の種類
糖尿病は大きく1型糖尿病と2型糖尿病の2種類に分けられ、糖尿病患者のうち95%は2型糖尿病といわれています。他に妊娠糖尿病や2次性糖尿病があります。
1型糖尿病
1型糖尿病とは
1型糖尿病は腎臓でインスリンを作るβ細胞が壊れてインスリンがほとんど分泌されなくなって起こる疾患です。若年で発症した場合、急激に症状が現れやすく、中高年で発症した場合は症状の進行は緩やかです。2型糖尿病と比べると世界の糖尿病患者数の5%と少ないものの、国内には21万人の患者数がいます。
1型糖尿病の原因
1型糖尿病はβ細胞の破壊によってインスリンが分泌されなくなることが直接的な原因です。β細胞が壊れてしまう原因はよくわかっていませんが、ひとつには免疫細胞が正常に働かなくなっていること、つまり自己免疫が関わっている「自己免疫性糖尿病」と考えられています。
1型糖尿病の種類
1型糖尿病は一般的には進行性であり、最後にはインスリンがほとんど出せなくなり、眼や腎臓、神経の合併症の危険があります。進行スピードによって「劇症」「急性発症」「緩徐進行」に分類されます。
劇症1型糖尿病
最も進行スピードが速く、発症してから1週間程度で生きていくためにインスリンの補充が必須な状態になります。インスリンを補充する治療をしなければ糖尿病の急性合併症である「糖尿病ケトアシドーシス」となる恐れがあります。
なお、ほとんどの場合で血液検査では自己抗体(GAD抗体・ICA抗体)陰性の判定が出ます。
急性発症1型糖尿病
1型糖尿病の中で最も多いもので、発症から数か月後にインスリン依存状態になってしまいます。一時期は体内に残るインスリンで血糖値が改善することもありますが、その後は再びインスリン治療が必要となります。
こちらは劇症1型糖尿病と違い、ほとんどの血液検査では自己抗体(GAD抗体・ICA抗体)陽性の判定が出ます。
緩徐進行1型糖尿病
緩徐進行1型糖尿病は半年~数年かけてゆっくり進行が進んでいくタイプです。2型糖尿病との鑑別が重要です。血液検査での自己抗体(GAD抗体・ICA抗体)の有無によって判別が可能となります。しかし、進行によって自己抗体が消失してしまった場合には判別が難しくなります。緩徐進行1型糖尿病はインスリン治療を中心に、生き残っている膵臓β細胞の保護を重視した薬剤選択が必要となります。
1型糖尿病の症状
- 喉の渇き
- 多飲、多尿
- 体重減少
- 風邪症状
- 倦怠感
- 嘔吐、吐き気
- 腹痛
- おねしょ(小児)
主に上記のような症状が挙げられます。
インスリンが全く分泌されなくなると、ケトーシスやケトアシドーシスとなり、意識障害や昏睡状態といった危険な状態に至ることがあります。
治療
1型糖尿病になると、ほとんどの場合インスリンでの治療が不可欠になります。状況によって食事療法や運動療法を組み合わせて治療を行います。
薬物療法
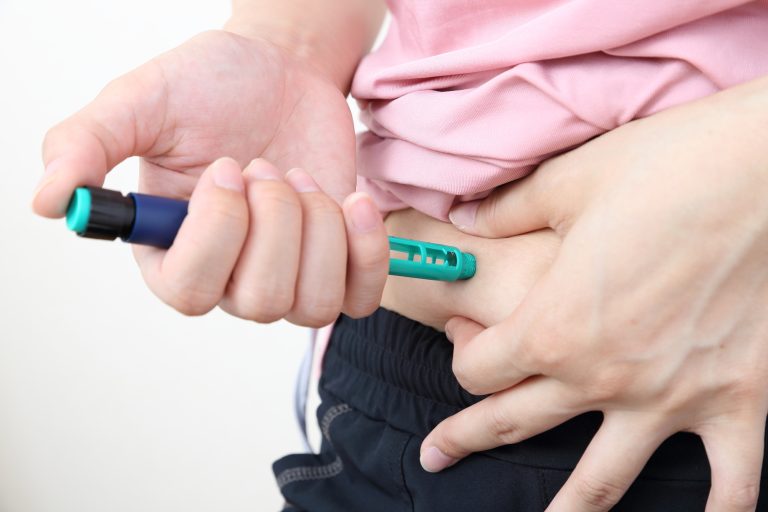 一般的なペン型注入器を用いる場合は2種類のインスリンを使い分けます。基礎分泌を補う「時効型インスリン(基礎インスリン)」を1日に1~2回決まった時間に、食後の血糖上昇を防ぐための「速効型インスリン・超速効型インスリン(追加インスリン)」を各食事前に自己注射します。インスリンポンプ療法(CSII)は携帯型シリンジポンプを使い持続的にインスリンを投与する方法ですが、この方法では超速効型インスリンを用いて基礎インスリンと追加インスリンの投与を行います。
一般的なペン型注入器を用いる場合は2種類のインスリンを使い分けます。基礎分泌を補う「時効型インスリン(基礎インスリン)」を1日に1~2回決まった時間に、食後の血糖上昇を防ぐための「速効型インスリン・超速効型インスリン(追加インスリン)」を各食事前に自己注射します。インスリンポンプ療法(CSII)は携帯型シリンジポンプを使い持続的にインスリンを投与する方法ですが、この方法では超速効型インスリンを用いて基礎インスリンと追加インスリンの投与を行います。
自身で注射を打つ経験をしたことがある方は少ないと思いますので、来院時に注射の打ち方や注意点を丁寧に説明しますのでご安心ください。緩徐進行1型糖尿病に関しては、インスリン治療が選択される場合が多いですが、インスリン分泌が保たれている場合は内服薬などのインスリン治療以外も選択される場合があります。内服薬ではスルホニル尿素薬(SU薬)で他剤に比べ、膵臓β細胞機能保持が劣る結果が出ていますのでSU薬以外で良好な血糖コントロールを目指すことになります。
食事療法
1型糖尿病になったからといって食べてはいけないものはありません。ただし、食後の血糖値の上昇は炭水化物が大きく関わってきます。発症時はインスリン不足によって栄養が上手く吸収できずに体重が減りますが、薬物療法によって体重は増加します。体重が過剰に増加した場合は摂取カロリーを抑えることもあります。
運動療法
運動によって筋肉が増えたり、脂肪が減ることによってインスリンが効きやすくなります。また糖の消費も促進されます。当クリニックでは、患者様のこれまでの運動経験などをお伺いし、適切な運動の種類・時間・頻度をご提案します。
2型糖尿病
2型糖尿病とは
糖尿病を患っている患者様の95%は2型糖尿病といわれており、特徴として症状が現れにくく進行が気付かないうちに進んでいることがよくあります。中高年の発症が多いですが、若い世代での発症も見られるので注意が必要です。放置しておくと糖尿病性腎症や糖尿病性網膜症、糖尿病性神経障害と言った糖尿病特有の合併症に進展してしまう恐れがあります。
2型糖尿病の原因
運動・睡眠不足や高カロリー・高脂肪、喫煙などの生活習慣的要因や遺伝的な要因によってインスリンが分泌されにくくなったり効きにくくなったりすることが主な原因とされています。
2型糖尿病の症状
初期は症状が出ることはほとんどなく、進行スピードが遅いのが特徴です。
以下のような症状が挙げられますが、無症状のまま進行する場合もあります。
- 疲労感
- 手足の感覚が低下する、チクチク指すような痛みがある
- 感染症によくかかる
- 頻尿
- 目がかすむ
- 性機能の問題(ED)
- 切り傷などの皮膚の傷が治りにくい
- 空腹感やのどの渇きがひどくなる
治療
2型糖尿病は1型糖尿病と違い、食事療法と運動療法が基本となります。血糖値のコントロールが食事療法・運動療法で不十分な場合は、薬物療法が検討されます。
食事療法
患者様の体質、進行度合いに合わせてエネルギー量を調整し、高カロリー・高脂肪の食事、早食い・大食い、飲み過ぎを避けることなどが基本となります。基本的に食べられないものはありません。患者様に合わせた食事療法を提案しております。
運動療法
運動によって筋肉が増えたり、脂肪が減ることによってインスリンが効きやすくなります。また糖の消費も促進されます。当クリニックでは、患者様のこれまでの運動経験などをお伺いし、適切な運動の種類・時間・頻度をご提案します。
妊娠糖尿病・糖尿病合併症妊娠
妊娠糖尿病とは
 妊娠糖尿病は妊娠中にはじめて発見された糖代謝異常です。妊婦さんの7~9%が妊娠糖尿病と診断されています。母体や赤ちゃんへの悪影響が懸念されるためきめ細やかな血糖管理が重要となります。妊娠前に糖尿病と判断された場合や妊娠中に明らかな糖尿病と診断された場合は妊娠糖尿病には含まれません。
妊娠糖尿病は妊娠中にはじめて発見された糖代謝異常です。妊婦さんの7~9%が妊娠糖尿病と診断されています。母体や赤ちゃんへの悪影響が懸念されるためきめ細やかな血糖管理が重要となります。妊娠前に糖尿病と判断された場合や妊娠中に明らかな糖尿病と診断された場合は妊娠糖尿病には含まれません。
妊娠糖尿病の原因
妊娠すると血糖値が上がりやすくなり、胎盤から出るホルモンの影響でインスリンが効きにくくなってしまい、血糖値が上がってしまっていると考えられます。加えて遺伝的な要素も関係していると考えられており、2親等以内に2型糖尿病の既往がある場合は妊娠糖尿病を発症する確率が高くなると言われています。他にも肥満体型や大きな子供の出産や流産・早産・死産の経験なども関係があると言われています。
妊娠糖尿病が起こす合併症
お母さんに起こる合併症
- 妊娠高血圧症候群
- 羊水量の異常
- 肩甲難産
- 網膜症・腎症およびそれらの悪化 など
お腹の赤ちゃんに起こる合併症
- 流産
- 形態異常
- 巨大児
- 心臓の肥大
- 低血糖
- 多血症
- 電解質異常
- 黄疸
- 胎児死亡
- 将来的な肥満、メタボリックシンドローム
- 発育遅延 など
診断方法
妊娠糖尿病の診断方法としては、妊娠の早い時期に随時血糖をはかり、これが高いときにはブドウ糖負荷試験をして診断します。
以下のいずれか1つ以上に該当した場合、妊娠糖尿病と診断されます。
- 空腹時血糖92mg/dl以上
- 1時間後の血糖値180mg/dl以上
- 2時間後の血糖値153/dl以上
ただし、初期妊娠時に陰性であったとしても、妊娠が進むにつれてインスリンが効きにくくなるので、妊娠中期(24~28週)に再度検査を受ける必要があります。
治療
基本は食事療法での治療になります。ただし血糖コントロールが十分にできない場合は赤ちゃんに悪影響を与えないインスリン注射を用いて管理します。
食事療法
2型糖尿病と違ってお腹の赤ちゃんのことも配慮に入れる必要があるので、ある程度の量を食べなければなりません。
妊娠後期は1回の食事を分割して食べる「分割食」が血糖コントロールに有効になることがあり、目安としては4~6割程度となります。患者様に合わせた食事療法の提案を行っております。
インスリン療法
食事療法で血糖値のコントロールが不十分の場合は、インスリン注射で治療を行います。インスリンは赤ちゃんや胎盤へ影響を及ぼすことはありません。
隠れ糖尿病(食後高血糖)
本当は糖尿病なのに、健康診断などの血液検査では糖尿病と診断されずに見逃されている場合を「隠れ糖尿病」と呼ぶことがあります。ただし隠れ糖尿病は正式な医学用語ではありません。
糖尿病の診断基準
- 空腹時血糖値が126mg/dL以上
- 随時血糖値が200mg/dL以上(食後の血糖値が200mg/dL以上)
- ブドウ糖負荷試験2時間後(75gの糖を摂取したあと2時間後)の血糖値が200mg/dL以上
上記の基準を満たすと「糖尿病型」となります。「糖尿病型」が1回だけでなく2回確認されると「糖尿病」と診断されます。
「糖尿病型」が1回でも、次に当てはまる場合は糖尿病と診断します。
- 糖尿病の典型的な症状がある(喉が乾く、水分をとる量が多い、おしっこの量が多い、体重が減る)
- HbA1c(ヘモグロビンA1c)が6.5%以上(HbA1cは、最近1〜2ヶ月の血糖の平均値をあらわす検査値です)
- 糖尿病性網膜症がある
従って、隠れ糖尿病を見つけるためには、空腹時の血糖値だけでなく、食後の血糖値、HbA1c、必要に応じてブドウ糖負荷試験が必要になります。
隠れ糖尿病が見つかる経緯
- たまたま食後の血糖値を測定したら140mg/dLを超えていた
- 尿糖が出ている
- HbA1cが5.6%以上だった(正常値は6.2%未満)
- 空腹時血糖値が100mg/dL以上だった(正常値は110mg/dL未満)
上記だけでは、糖尿病との診断には至らないものの、正常ではない可能性が高くなります。このような時には、隠れ糖尿病ではないかきちんと検査を受けることが大事です。
隠れ糖尿病が疑われた時には、ブドウ糖負荷試験を行うべきです。
75gのブドウ糖を飲む前と飲んだ後の血糖値を調べることにより、正常なのか、糖尿病なのか、正常と糖尿病の境界域(境界型)なのかを調べることが出来ます。
ブドウ糖負荷試験が推奨される方
1 強く推奨される場合(現在糖尿病の疑いあり)
- 空腹時血糖値が100-125mg/dL
- 随時血糖値が140-199mg/dL
- HbA1cが6.0-6.4%
2 行うことが望ましい場合(将来糖尿病を発症するリスクが高い)
- 空腹時血糖値が100-109mg/dL
- HbA1cが5.6-5.9%
- 上記の基準を満たしていなくても、糖尿病の家族歴や肥満症のある方
上記検査の結果、糖尿病と診断された場合は症状がなくても治療を受けるべきですが、「境界型」と診断された場合においても放置すべきではありません。
境界型の問題点
- 糖尿病になりやすい(1年間で100人中4−6人)
- 狭心症、心筋梗塞、脳梗塞などの心血管病や動脈硬化性疾患になりやすい
境界型の場合、適度に運動をするようにして肥満症のある方は減量をします。高血圧や脂質異常症があると動脈硬化症はさらに起こりやすくなりますのでしっかりと治療することが重要になります。
糖尿病のリスク・合併症について
 糖尿病を放置していると気づかないうちに血管を傷つけます。特に細い血管(毛細血管)に比較的早期に障害が起きやすいとされており、毛細血管が集中している腎臓、眼、手足に現れる障害の『糖尿病性腎症』『糖尿病性網膜症』『糖尿病性神経障害』は糖尿病の三大合併症です。また、糖尿病は太い血管にも影響を与えます。糖尿病による動脈硬化が進行すると脳や心臓の血管が狭くなり、将来的な『脳卒中』『狭心症・心筋梗塞』を引き起こす可能性が高くなります。糖尿病は特別な自覚症状が出ることはあまりなく、健康診断などで初めて気付かれることが多いです。もし少しでも気になる症状があれば当クリニックまでご相談ください。以下では糖尿病によって引き起こされる合併疾患をまとめています。
糖尿病を放置していると気づかないうちに血管を傷つけます。特に細い血管(毛細血管)に比較的早期に障害が起きやすいとされており、毛細血管が集中している腎臓、眼、手足に現れる障害の『糖尿病性腎症』『糖尿病性網膜症』『糖尿病性神経障害』は糖尿病の三大合併症です。また、糖尿病は太い血管にも影響を与えます。糖尿病による動脈硬化が進行すると脳や心臓の血管が狭くなり、将来的な『脳卒中』『狭心症・心筋梗塞』を引き起こす可能性が高くなります。糖尿病は特別な自覚症状が出ることはあまりなく、健康診断などで初めて気付かれることが多いです。もし少しでも気になる症状があれば当クリニックまでご相談ください。以下では糖尿病によって引き起こされる合併疾患をまとめています。
合併症
狭心症・心筋梗塞
糖尿病で動脈硬化が進行すると、心臓の筋肉に栄養を送り出している冠動脈という血管が徐々に細くなっていき、いわゆる労作時などに胸痛を引き起こす狭心症を引き起こします。この冠動脈が完全閉塞すると心筋梗塞を引き起こします。 心筋梗塞になると、心筋細胞への供給酸素の不足から心筋細胞などが死滅していき、心臓の収縮や拡張する動きが悪くなる心不全を引き起こします。その結果、最悪の場合は死に至ります。昨今ではカテーテル治療の進歩で心筋梗塞の早期治療が可能にはなりましたが、死滅してしまった心筋細胞が回復することはほぼ無いために後遺症が残ることになります。
脳卒中(脳梗塞・脳出血)
動脈硬化により脳の血管にコレステロールがたまってプラークと呼ばれる膨らみができます。このプラークが大きくなると脳の血管が細くなることで脳血流が悪くなります。脳の血管自体が脆くなってしまっていることを背景に、何らかのきっかけで脳の血管が閉塞してしまった場合は脳梗塞、脳血管が裂けてしまった場合は脳出血を引き起こし、いずれの病態も脳への酸素供給が行き届かなくなり脳神経細胞が死滅していきます。こうなると体の一部が麻痺したり、意識を失ったりして最悪の場合は死に至ることになります。
末梢動脈性疾患(閉塞性動脈硬化症)
末梢動脈性疾患とは、足の動脈が詰まることで足に様々な障害が出る疾患を指します。具体的な症状としては、初期の自覚症状としては足のしびれ、痛みが起こり、進行していくと、潰瘍や壊疽、足の切断に至ります。糖尿病の方はABI検査を定期的に行い、足の動脈硬化の進行を予防することが重要です。
細小血管障害
細小血管障害とは、眼の網膜に障害が起こる「糖尿病性網膜症」、主に足の感覚に関わる末梢神経や内臓などの働きに関わる自律神経に障害が起こる「糖尿病性神経障害」、腎臓の機能が低下する「糖尿病性腎症」の3つを指します。
糖尿病性網膜症
網膜には細かい血管が張り巡らされています。糖尿病の血糖値の高い状態では血管が集中している網膜に大きく負担をかけることがあり、糖尿病性網膜症を引き起こしてしまいます。初期には自覚症状はありませんが、進行すると小さな出血などが確認できます。中期は視界がかすみ始め、末期になると視力低下や飛蚊症、あるいは網膜剥離や、緑内障、失明に至ることがあります。 国内の糖尿病患者のうち、年間約3,000人が失明を引き起こしています。これは成人の失明原因の第2位、50〜60代では第1位となっています。
糖尿病性神経障害
糖尿病性神経障害とは、糖尿病によって引き起こされる神経障害です。動脈硬化により血液の流れが悪くなることで、神経がダメージを受け、しびれや冷えなどの症状が現れます。手足に症状が現れることが多く、ほとんどの場合初めは足先に発症します。痛みに鈍感になるため、小さな傷に気付かずに感染・悪化し、足壊疽を引き起こすことがあります。自律神経も障害され、胸やけ・吐き気・下痢・便秘などの胃腸障害、心臓・血管調整の異常、排尿障害やEDなど泌尿器・生殖器の異常、発汗障害などの症状が現れます。
糖尿病性腎症
糖尿病性腎症は腎機能が低下する疾患で、『初期は全くの無症状』ですが、進行すると余分な水分や老廃物を体外に排出する機能が弱まります。その結果、体がむくんでしまって労作時に息苦しさを感じるようになったり(主に両下肢からむくみが出てきます)、慢性的な全身倦怠感(だるさ)や食欲の低下、吐き気などのさまざまな症状を引き起こします。こういった症状を尿毒症症状と言います。この段階にまで至ると最終的に生命に関わることとなるために『生涯にわたる人工透析』が必要となります。
認知症
これまでの多くの調査で、糖尿病になると認知症にかかりやすいことが分かっています。日本で行われた代表的な調査である久山町研究において、糖尿病の方は糖尿病でない方と比べて1.7倍も認知症になりやすかったという結果でした。従来、糖尿病とはあまり関係がないと考えられていたアルツハイマー型認知症においても、糖尿病の方は糖尿病でない方と比べて2倍なりやすかったという結果でした。慢性的に高血糖な状態が続くと脳の血管に動脈硬化を引き起こし、脳が必要とする酸素や栄養が届かなくなります。このような状態は、アルツハイマー型認知症の原因となる「アミロイドβ蛋白」が溜まりやすい状態であり認知症となりやすくなります。実際、血糖値の平均を反映するHbA1cが上昇すると、計算能力が低下することが報告されています。
糖尿病足病変
糖尿病患者に起こる足のトラブルをまとめて糖尿病足病変と言います。糖尿病足病変では、水虫や細菌の感染、潰瘍や壊疽、ひどい場合になると足の組織の懐死が起こります。懐死が進んでしまうと足の切断を検討する必要も出てきます。
自覚症状がないこともあるので、糖尿病の方は早期発見のためにも足を毎日よく観察することが最も大事です。また他にも医療機関での定期的なフットチェックもしてもらうようにしましょう。








